Cardio II - Doença Arterial Coronariana Flashcards
Quais são os dois tipos de dor torácia?

- Dor torácica de origem cardíaca
- Origem isquêmica (Angina de peito estável, Angina de peito instável, IAM)
- Não isquêmica (Pericardite, Valvopatias, Hematoma dissecante de Aorta)
- Dor torácica de origem não cardíaca
- Gastroesofágico (DRGE, espasmos esofagianos, úlcera péptica)
- Não gastroesofágico (Pneumotórax, TEP, Muscular)
Diante de um paciente com dor torácica no PS, inicialmente devemos afastar 3 patologias de alta morbi-mortalidade:

Angina Instável e IAM
Hematoma dissecante de aorta
TEP
V ou F
Quanto mais cedo ocorrer DAC em um parente de primeiro grau (< 55 masc e < 65 femin) menor o risco de DAC

Quanto mais cedo ocorrer DAC em um parente de primeiro grau (< 55 masc e < 65 femin) MAIOR o risco de DAC

O que ocorre na DAC em relação ao consumo e oferta de oxigênio ?

Existe um desequilibrio entre oferta de oxigênio/sanguínea (diminuído) e o consumo de oxigênio (aumentado ou normal) miocárdico

O que significa dizer que a DAC tem uma clínica Caleidoscópica?

Significa que ela se manifesta na clínica de várias formas (dor precordial, silenciosa, insuficiência cardíaca, alterações no ECG, Arritmias, Morte súbita)
Quais são as possíveis origens fisiopatológicas da DAC ?
- 90% é causada por obstrução coronariana (Placa de ateroma)
- 10% espasmos coronarianos (ex: cocaína)

Qual é a constituição de uma placa de ateroma e sua classificação ?
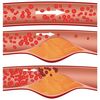
São costituídas de um Núcleo gorduroso altamente trombogênio e uma capa fibrosa formada por fibroblastos. São classificadas em 2 grupos:
- Placa estável - Núcleo pequeno + Capa fibrosa grande
- Placa instável - Núcleo grande e capa fibrosa fina

Liste os exames complementares mais utilizados pra o diagnóstico de DAC:

- Eletrocardiograma
- Teste ergométrico
- Teste ergométrico com cintilografia
- Marcadores de necrose miocárdica
- Angiotomografia coronariana
- Cinecoronariografia

O que podemos ver nessa imagem e qual sua relação com a DAC ?

Podemos ver simetria e inversão da onda T. É a alteração eletrocardiográfica que permite dizer que o paciente está tendo uma isquemia miocárdica na vigência da dor precordial
- Onda T simétrica e invertida: Isquema subepicárdica
- Onda T simétrica e positiva: Isquemia Subendocárdica
O que podemos observar na imagem e qual a sua relação com DAC ?

Podemos observar um supradesnivelamento de ST que quando visto em pelo menos 2 derivações contíguas e maior que 1 mm na maioria das derivações exceto V2 e V3 (> 2,5 mm) indica corrente de lesão
O que podemos observar na imagem e qual a sua relação com DAC ?

Podemos observar o que chamamos de onda Q patológica que é uma alteração eletrocardiográfica que representa NECROSE. Para isso a amplitude da onda Q > 1 mm e a duração > 1 mm (área > 1 mm)
Quais são as alterações eletrocardiográficas da Doença Isquêmica do coração e sua ordem de aparecimento ?

- Corrente de lesão (Supra e Infradesnivelamento)
- Isquemia (Onda T simétrica/invertida)
- Necrose (Onda Q patológica)
V ou F
Na ausência de dor o Eletrocardiograma é um excelente exame complementar para diagnosticar DAC

Falso
Ao realizar o ECG no momento da dor, a sensibilidae desse exame é de 56% mas quando registro um ECG de um paciente sabidamente com DAC sem dor, a sensibilidade é inferior a 15%

Qual a indicação do Teste Ergométrico na DAC ?

É realizado em pacientes que possuem clínica altamente sugestiva de DAC (Dor que aparece aos esforços, após alimentação copiosa, estresse) mas que no momento do ECG não demonstra nenhuma alteração. Para o TE só serve duas alterações: Supradesnivelamento ou Infradesnivelamento de segmento ST
Qual é o objetivo do Teste Ergométrico com Cintilografia no diagnóstico da DAC ?

Para melhorar a sensibilidade do teste (foi para até 85%). É usado quando a clínica do paciente é muito sugestiva mas o ECG e o TE estão normais ou duvidosos.
Quais são os marcadores de necrose miocárdica que podemos encontrar no IAM ?

- Mioglobina = Marcador precose (1 - 4h aparece)
- Troponina I = Marcador específico (3-12h aparece)
- CK-MB (massa) = Marcador moderado (3-12h)
Na prática, dosa troponina e CK-MB massa. No caso de reinfarto, usa CK-MB
Qual exame é capaz de visualizar com muita precisão, todo o músculo cardíaco e as coronárias detectando a presença de obstruções ?
Angiotomografia Coronariana

Qual é o exame padrão ouro para o diagnóstico de DAC ?

Cineangiocoronarigrafia (Cateterismo)
Permite visualizar quantas lesões existem, qual a gravidade da lesão e espessura da lesão (quantitativamente e qualitativamente)
Obs:. Todas as vezes em que se fecha o diagnóstico de doença arterial coronariana, deve-se pedir obrigatoriamente o cateterismo cardíaco

Classificação da dor na DAC

- Angina de peito estável
- Síndromes Coronarianas Agudas (SCA)
- Angina de peito instável
- IAM com supra de ST
- IAM sem supra de ST
Como caracterizar uma Angina de peito estável

- 3 meses ou mais sem alterar frequência, intensidade, duração e fatores desencadeantes e de alívio
- Duração da dor deve ser menor que 20 minutos
Como caracterizar uma Angina de peito instável?

- Início dos sintomas a menos de 2 meses
- Aumento da frequência, intensidade, duração
- Fatores desencadeantes menos intensos
- Condutas para alívio menos eficientes
- A duração da dor deve ser menor que 20 minutos
No paciente que apresenta dor em repouso quais exames complementares no diagnóstico de DAC devem ser proscritos e qual a alternativa ?

Estão proscritos o teste ergométrico e o teste ergométrico com cintilografia pelo risco de morte súbita. A alternativa quando o ECG não é suficiente é a ANGIOTOMOGRAFIA CORONARIANA

Quais características fecham o diagnóstico de Infarto Agudo do Miocárdio Com Supra de ST?

- Dor precordial sugestiva de isquemia com janela acima de 20 minutos
- Elevação do segmento ST em duas ou mais derivações contíguas pelo ECG
- Marcadores de necrose miocárdica elevados > 2x

Quais características fecham o diagnóstico de Infarto Agudo do Miocárdio Sem Supra de ST?

- Dor precordial sugestiva de isquemia com janela acima de 20 minutos
- ECG normal ou apresentando infradesnivelamento em duas ou mais derivações contíguas
- Marcadores de necrose miocárdica elevados > 2x
Obs:. IAMSSST não é igual a IAM com Infra de ST


























