Prostatacancer Flashcards
Beskriv prostatans embryogenes
- Prostata och prostaturetra bildas av sinus urogenitale (endodermalt ursprung) mot slutet av tredje månaden, tidigt under inflytande av Y-kromosom och lite senare av testosteron
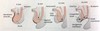
Uretra och ductus ejakulatorius (intraprostatiska delen av vas) sammankopplas till gemensam gång vid?
Colliceln
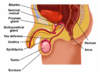
Ejakulation
Vad hindrar att spermier blandas med urin?
Prostata kontraherar preprostatisk sfinkter för att stänga upp mot blåsan och hålla sädesvätskan urinfri

Vilka funktioner har extern sfinkter i prostatan?
- Muskel som används för att hålla igen urinträngningar, tvärstrimmig/viljestyrd (kontraherad i vila), liksom en autonom avlång muskel som kan spöka vid stress

Vilka zoner i prostata är mest förknippade med prostatacancer?
- Perifera zonen och fibromuskulära zonen (skalet på prostata)

- I prostatas omedelbara närhet löper nervi erigentes, parasympatiska nerver med stor betydelse för?
Erektion
Vart går prostatans lymfdränage och vad innebär detta sett till cancer?
- Prostatas lymfdränage huvudsakligen till lymfstationer längs de stora bäckenkärlen (a. v. iliaca interna, a. v. iliaca communis), längs dessa stationer sker vanligtivs den första metastaseringen
Prostatacancer
Förekomst (10 000/år) och dödlighet (2000/år), troligen pga att man lever längre och vårdsystemen är väl utbyggda med tillgång till PSA-prov. Resonera kring varför PSA-prov kan ha både positiva och negativa effekter
- PC-diagnostik sker mkt tidigt i sjukdomens förlopp
- Möjligen att den totala dödligheten i PC kommer minska
- Många patienter med lågrisk sjukdom diagnosticeras i onödan
- Medelålder vid diagnos 60-65
- Latent PC mkt vanlig ju äldre man blir, merparten män > 80 år har PC förändringar vid obduktion
Vad är då utmaningen när så många har förändringar?
- Utmaningen är att minska dödligheten utan att alltför många män diagnosticeras och behandlas i onödan
Vad ger ökad risk för prostatacancer?
-
Hög ålder, ärftlighet, metabola syndromet (ökad inflammationsbenägenhet, påverkar också hormonbalansen genom ex mer aromatas perifert), testosteron, IGF-1, långa män (mer testosteron)
- Testosteron har stimulerande effekt på vävnad
Vad anses ge minskad risk för prostatacancer?
- Soja och isoflavoner, lykopener (karotenoid), selen, vitamin D, aspirin och NSAID-preparat, 5-alfa-reduktashämmare, vitamin E
Vilka genetiska faktorer påverkar då risken för prostatacancer i förhållande till miljön?
Hur immunförsvaret arbetar, uttryck av androgenreceptorer och hur denne utsätts förr och reagerar på riskfaktorer (miljön)
På vilket sätt ska man tolka ett PSA-värde i förhållande till ålder?
Högre ju högre ålder, föranleder utredning om
- PSA är över 3 (< 70 år), 5 (< 80 år), 7 (> 80 år)
- Utöver knöl i prostata och skelettsmärtor med sklerotiska metastaser, när kan klinisk misstanke om prostatacancer fattas?
Hematospermi och nytillkomna vattenkastningsbesvär
Hur går vi vidare efter klinisk misstanke om prosta, ex oregelbunden knöl vid prostatapalpation eller förhöjt PSA och vad kan detta steg berätta?
-
MR prostata
- Vi vaskar bort de med lågriskprostatacancer
- Volymsberäkning
- Misstänkta tumörområden
Vad görs efter tumörmisstänkta områden i prostatan hittats vid MR och vad säger detta?
-
Ultraljud med biopsi
- Prostatastorlek
- Ev tumörutbredning (grovt)
- Ställer diagnos
Så biopsin av prostata ställer diagnos, vilken typ av tumör är vanligast i prostata?
Nästan alltid multifokal (flera tumörer) och heterogen, adenocarcinom
Vad innebär en Gleasongradering av prostatabiopsin?
-
Första siffran mest av, andra siffran det som också finns, ex Gleason 3 + 4
- Gleason 3 eller mindre kan oftast bara övervakas

Var på TNM-skalan hamnar en tumör i prostata som växt över i urinblåsa?
- T1 ej palpabael
- T2 Palpabel, begränsad till prostata
- T3 Extraprostatisk tumörväxt, ej inväxt i närliggande organ
- T4 överväxt på rektum, urinblåsan etc
- N0 eller N1 (lymfmetastaser)
- M0 eller M1 (fjärrmetastaser))
Hur brukar prostatacancer delas in i riskgrupper?
Utefter PSA, T-stadium och Gleasonsuma
-
Låg risk
- PSA < 10 och T1-T2 och Gleasonsumma < 7 (max 3+3)
- Risk för död i PC mkt låg även på 20 års sikt, även utan behandling
- Ska bara övervakas
-
Mellanrisk
- PSA 10-20 och/eller T2 och/eller Gleason 7
- Risk för död i PC något högre men fortfarande låg
- Män yngre än 75-80 erbjuds behandling, äldre/sjuka observation
-
Högrisk
- PSA > 20 och/eller Gleason > 7 och/eller T2-T3
- Risk finns för metastaserad sjukdom och därmed dålig prognos
På vilken riskgrupp med prostatacancer görs metastasutredning?
Högriskgruppen
Hur görs en metastasutredning vid prostatacancer?
- Görs på högriskgruppen
- Skelettscint (skelettmetastaser), DT-buk/MR (lymfkörtelmetastaser – dålig specificitet)
- PET-DT bäst undersökning för spridd sjukdom men dyr
Förlopp
- PC är generellt långsamväxande tumör som drabbar män i hög ålder
- Patienten dör av metastaserad sjukdom
- Risken för att PC har eller kommer att metastasera graderas efter PSA, T och Gleason
Utefter vad utformas behandling?
TNM, histologisk gradering och förväntad biologisk överlevnadstid
Vart sker metastasering oftast vid prostatacancer?
- Lymfogent till lymfstationer i bäckenet och paraortalt
- Hemagogent oftast till skelett men i en del fall även lever och lunga (sämre prognos)


