Vieillissement de l'oeil et perte visuelle chronique Flashcards
Quelles sont les pathologies pouvant causer une perte visuelle chronique?
- Cataracte
- Dégénérescence maculaire liée à l’âge
- Glaucome (aigu et chronique)
Quels sont les problèmes visuels liés au vieillissement de l’oeil?
- Dermatochalasis
- Ectropion sénile
- Entropion sénile
- Épithélioma basocellulaire
- Épithélioma des glandes sébacées
- Hernie graisseuse
- Larmoiement
- Ptose sénile
- Syndrome de l’oeil mouillé/ syndrome de l’oeil sec
- Trichiasis
- Décollement du vitré
Quelles peuvent être les répercussions d’une perte visuelle sur l’humain?
L’oeil est l’organe des sens qui vieillit le plus vite, suivi de l’ouie, le goût, le toucher, et l’odorat. Une maladie oculaire (ou auditive) peut causer un dysfonctionnement majeur chez la personne âgée bien au-delà de l’incapacité de voir (ou d’entendre).
Une maladie oculaire chez la personne âgée conduit à l’isolement, à la dépression, et compromet la sécurité et la qualité de vie de la personne âgée.
Qu’est-ce que la dégénérescence maculaire liée à l’âge? (DMLA)
La présence de métamorphopsie (déformation de la vision centrale) est fortement suggestive d’une atteinte maculaire. Chez le patient âgé, la maladie maculaire la plus fréquente est la dégénérescence maculaire.
Une dégénérescence maculaire exsudative pourrait causer l’exsudation de sang et de lipides sous la macula ce qui cause une perte visuelle importante.
La dégénérescence maculaire est la cause la plus fréquente d’un handicap visuel en Amérique du Nord. Elle affecte la population âgée de 50 ans et plus et augmente de façon beaucoup plus importante après 65 ans. 10% de la population entre 65 et 74 ans ont des signes de la maladie au fond d’oeil alors que cette prévalence monte à 30% chez les 75 à 85 ans.
La dégénérescence maculaire liée à l’âge (DMLA) entraîne une perte lente et progressive de la vision centrale, de la vision des couleurs et rend difficile la lecture et la reconnaissance des visages.
Qu’est-ce que la macula déjà?
La macula représente le centre visuel de la rétine et se situe entre les arcades vasculaires supéro-temporales et inféro-temporales. Le centre de la macula s’appelle la fovea et est responsable pour la vision centrale détaillée.
Les êtres humains possèdent une fovea où se trouve la plus haute densité de cônes. Certains oiseaux de proie avec une acuité visuelle supérieure à la nôtre possèdent deux fovea.
La macula est une surface spécialisée de la rétine. La macula est avasculaire et très sensible à l’accumulation des radicaux libres. Avec l’âge, on note une dégénérescence et une diminution du nombre de photorécepteurs, ce qui provoque une diminution de la sensibilité aux contrastes et une augmentation de l’éblouissement.
C’est pour cette raison qu’à partir de 55 ans, nous avons besoin de 3 fois plus de lumière qu’à 20 ans.
Comment classifie-t-on les différents types de dégénérescence maculaire?
a. Dégénérescence sèche (90%) : seulement 10% vont développer la forme humide.
b. Dégénérescence humide (exsudative ou hémorragique).
La majorité des cas de dégénérescence maculaire sont de forme sèche. Il s’agit de changements atrophiques au niveau de la macula qui sont lentement progressifs. Une dégénérescence maculaire sèche est généralement moins sévère qu’une dégénérescence humide. Toutefois, environ 10% des patients atteints de dégénérescence maculaire sèche progressent en dégénérescence exsudative.
La dégénérescence dite exsudative constitue une forme plus agressive et sévère de la maladie. Il y a un développement des néo vaisseaux de la choroïde. Tel que son nom le suggère, il y a des exsudats car les parois capillaires des néo vaisseaux possèdent une perméabilité anormale. Il y a donc exsudation de lipides et de sang sous la rétine qui cause la cicatrisation, la déformation de l’architecture rétinienne et inévitablement une perte visuelle importante.
Quels sont les facteurs de risque pour la dégénérescence maculaire?
- Âge avancé
- Sexe féminin
- Caucasiens et aux yeux bleus
- Possiblement exposition aux rayons ultraviolets (exposition au soleil);
- Tabagisme
- Histoire familiale (L’hérédité : la maladie est 2.5 fois plus élevée lorsqu’un membre de la famille en est affecté)
- L’hypertension artérielle
- L’hypermétropie
- Les maladies cardiovasculaires
- La diète
En termes des facteurs de risque modifiables, le tabagisme augmente les risques de dégénérescence maculaire. On donne habituellement des antioxydants avec lutéine aux patients atteints d’une dégénérescence maculaire.
Quels sont les signes physiques d’une dégénérescence maculaire?
D’abord on note une diminution de l’acuité visuelle. Au fond d’oeil dilaté, dans le contexte d’une dégénérescence maculaire sèche, on note une atrophie diffuse au niveau de la macula.
Parfois, il y a développement de druses qui représentent des dépôts sous la rétine. Ces druses sont l’accumulation des produits du métabolisme des photorécepteurs fovéolaires.
Dans le contexte d’une dégénérescence maculaire exsudative, on note un soulèvement liquidien de la macula avec souvent des exsudats lipidiques et parfois la présence de sang sous-rétinien.

Quelle est la meilleure façon pour distinguer si la dégénérescence est sèche ou humide?
La meilleure façon pour trancher entre dégénérescence sèche et dégénérescence maculaire exsudative est l’utilisation d’angiographie à la fluorescéine. Ce test consiste en l’injection d’un colorant (fluorescéine) par voie intraveineuse.
La rétine est illuminée par une lumière fluorescente et des photographies à haute vitesse sont prises pour suivre le trajet du colorant dans la microcirculation rétinienne. Une fuite de fluorescéine est donc suggestive de la présence de néovaisseaux et d’une dégénérescence maculaire exsudative.

Quels sont les sx d’une dégénérescence maculaire?
Les patients se plaignent habituellement d’une baisse visuelle centrale et également de distorsion de la vision centrale (métamorphopsie). La métamorphopsie constitue une déformation de la vision centrale avec une déformation des lignes droites.
La grille d’Amsler est une simple grille avec de multiples carrés et un patient avec une maladie maculaire perçoit une distorsion et une déformation de ces petits carrés.
Quel est le tx de la dégénérescence maculaire?
Les traitements pour une dégénérescence maculaire sèche sont plutôt limités. Certaines études démontrent que la prise d’antioxydants tels que vitamine C, vitamine E, et la lutéine peuvent réduire le risque de progression de la forme sèche en dégénérescence maculaire humide.
Le traitement de la dégénérescence maculaire exsudative comprend généralement des injections intravitréenne mensuelles de médicaments anti-VEGF (Vascular Endothelial Growth Factor). Comme la pathophysiologie d’une dégénérescence humide est reliée au développement d’une néovascularisation, l’injection de l’anti-VEGF pourrait en théorie diminuer la perméabilité de ces vaisseaux anormaux. Un autre traitement parfois utilisé consiste en de la photocoagulation pour détruire les vaisseaux anormaux qui causent malheureusement également des risques de cicatrice maculaire et l’apparition de scotomes dans les zones détruites par la photocoagulation.
Le traitement au PDT (thérapie photodynamique) est recommandé pour la forme hémorragique seulement. Aucun traitement existe pour la forme sèche. Dans les deux cas, des aides visuelles sous forme de lunettes spéciales ou de loupe peuvent être utilisées pour faciliter l’exécution de certaines tâches.
Quelle est l’évolution de la dégénérescence maculaire?
Il est important de rassurer les patients atteints de dégénérescence maculaire qu’ils ne deviendront pas aveugle et qu’ils ne se retrouveront jamais dans la grande noirceur.
Ils pourront distinguer à l’aide de leur rétine périphérique les formes, les mouvements, se diriger seuls mais ne pourront plus lire ni exécuter des travaux de précision.
Comment peut-on prévenir la dégénérescence maculaire?
- Cesser de fumer
- Suppléments vitaminiques (anti-oxidants, zinc, lutéine)
- Grille Amsler pour la détection de la maladie à la maison
- Lunettes protectrices contre les ultra-violets.
- Encourager nos patients à consulter l’IRDPQ (Institut de réadaptation en déficience physique de québec) pour obtenir des aides visuelles.
Qu’est-ce que le glaucome?
Le glaucome est une maladie habituellement associée à une élévation de la tension intraoculaire. À la longue, il y a perte progressive des cellules ganglionnaires de la rétine et perte d’axones au niveau du nerf optique.
À la naissance, il y a environ 1.2 million d’axones dans le nerf optique et avec certaines maladies telle que le glaucome, il y a une perte anormale du nombre de ces axones. On naît tous avec un trou au centre du nerf optique et ce trou représente la zone où les axones sont absents.
Avec l’âge et avec le glaucome, le diamètre de ce trou, dit excavation, augmente. Ainsi, on peut reconnaître un patient glaucomateux en notant une grande excavation centrale au niveau du nerf optique.
Quelle est l’épidémiologie du glaucome?
Le glaucome est une cause majeure de cécité en Amérique du Nord et représente la cause la plus fréquente de cécité parmi les Africains Américains. L’incidence du glaucome augmente avec l’âge. L’importance d’un dépistage précoce est primordiale.
Les dommages causés par un glaucome au niveau du nerf optique sont irréversibles d’où vient l’intérêt de débuter un traitement tôt dans l’évolution de la maladie. Le glaucome aigu peut avoir une présentation foudroyante avec des symptômes sévères tels qu’une injection conjonctivale, nausées, vomissements, céphalées sévère. Toutefois, le glaucome aigu représente une minorité des cas de glaucome.
La majorité des cas de glaucome sont du type chronique à angle ouvert qui se présente sans douleur, sans inflammation oculaire. Ainsi, la majorité des cas de glaucome ont une présentation sournoise, insidieuse et progressive. Malheureusement beaucoup de patients se présentent avec des dommages très sévères au moment de l’examen initial.
Avec l’atteinte des axones dans le nerf optique, il y a une perte progressive du champ visuel, principalement le champ visuel périphérique. Dans le stade précoce de la maladie, il y a préservation du champ visuel central et préservation d’une bonne acuité visuelle, ce qui explique pourquoi les gens consultent tardivement dans le contexte d’un glaucome chronique à angle ouvert.
Quel est la relation entre la tension intra-oculaire et le glaucome?
Généralement, le glaucome implique une élévation de la tension intraoculaire. La tension intraoculaire normale est d’environ 10 à 22 mmHg. Il n’y a aucun lien entre la tension intraoculaire et la tension artérielle et il n’y a aucun lien entre la tension intraoculaire et l’état d’anxiété du patient (cette question est posée fréquemment en clinique).
Une élévation chronique de la tension intraoculaire cause une destruction lente et progressive des cellules ganglionnaires de la rétine.
Étrangement, il existe également un type de glaucome dit glaucome à tension normale. Ces patients ont une tension intraoculaire normale, mais le nerf optique démontre des signes de dommages glaucomateux tels qu’une augmentation de l’excavation centrale de la papille.
Que ce soit un glaucome chronique à angle ouvert ou un glaucome à tension normale, le traitement demeure inchangé :
la réduction de la tension intraoculaire.
Comment devrait-on dépister un glaucome?
L’investigation pour le glaucome comprend:
- la mesure de l’acuité visuelle,
- la prise de la tension intraoculaire,
- l’évaluation du nerf optique à l’examen du fond d’oeil dilaté,
- l’évaluation des champs visuels.
Quelle est la physiologie de la circulation de l’humeur aqueuse?
Le segment antérieur de l’oeil est rempli d’humeur aqueuse et le segment postérieur de l’oeil est rempli de vitré. L’oeil est gonflé avec une certaine pression et celle-ci est attribuable à l’humeur aqueuse et non pas à l’humeur vitrée. Le vitré demeure relativement peu changé au cours de la vie alors que l’humeur aqueuse se renouvelle continuellement puisqu’elle est sécrétée par le corps ciliaire avec un drainage constant par le trabéculum dans l’angle irido-cornéen.
Presque tous les cas de glaucome sont causés non pas par un excès de production de l’humeur aqueuse, mais plutôt par un problème de drainage. Donc, pour comprendre la pathophysiologie du glaucome, il faut réviser un peu la physiologie de la circulation de l’humeur aqueuse.
L’humeur aqueuse est produite par le corps ciliaire. Tel que discuté préalablement, le corps ciliaire est une structure en forme de beigne qui se retrouve derrière l’iris. Le corps ciliaire a deux fonctions :
- Le contrôle de l’accommodation avec des changements de tension sur les zonules
- La production de l’humeur aqueuse.
L’humeur aqueuse est sécrétée par le corps ciliaire qui circule derrière l’iris et entre dans la chambre antérieure par la pupille. L’humeur aqueuse quitte la chambre antérieure par le trabéculum, par la suite dans le canal de Schlemm et finalement est absorbée par la microcirculation des vaisseaux épiscléraux.
Il y a une deuxième voie de sortie de l’humeur aqueuse qui s’appelle la sortie uvéosclérale qui représente environ 20 % du drainage de l’humeur aqueuse.
Il y a une cinquantaine de types de glaucome différents et la classification de ces nombreuses variétés de glaucome peut se faire selon le site d’obstruction, soit au niveau de la pupille où l’humeur aqueuse passe entre l’iris et le cristallin (bloc pupillaire), soit au niveau du trabéculum ou soit au niveau de la circulation épisclérale.
Le type de glaucome le plus fréquent est un glaucome à angle ouvert. Dans les cas de glaucome à angle ouvert, le trabéculum sur le plan macroscopique demeure bien dégagé, mais sur le plan microscopique, il y a une diminution du drainage qui cause une augmentation progressive de la tension intraoculaire. Comme le problème est chronique, ces patients sont généralement asymptomatiques.
Quelles sont les différentes classifications de glaucome?
Il y a une cinquantaine de types de glaucome qui pourraient être classifiés de plusieurs manières :
- Glaucome à angle ouvert versus glaucome à angle fermé (une classification anatomique selon le site d’obstruction)
- Glaucome congénital, glaucome juvénile, ou glaucome primaire chez l’adulte (selon l’âge d’apparition).
- Glaucome primaire ou secondaire
Qu’est-ce que le glaucome à angle fermé?
Le terme angle fermé fait allusion à une occlusion de l’angle irido-cornéen où l’iris devient apposé au trabéculum et bloque la sortie de l’humeur aqueuse. Les facteurs de risque pour un glaucome à angle fermé sont :
- sexe féminin,
- âge avancé,
- cataracte,
- hypermétropie,
- race inuit et asiatique.
Les patients hypermétropes ont généralement un oeil qui est plus court et cette réduction de la longueur axiale de l’oeil fait en sorte que toutes les structures oculaires sont rapprochées. Ainsi, il y a plus de risques d’une obstruction du trabéculum par l’iris.
Quelle est la pathophysiologie d’une crise de glaucome aigu?
Chez un patient prédisposé au glaucome tel qu’un patient hypermétrope avec cataracte, il y a un contact qui augmente progressivement entre le rebord de la pupille et la surface antérieure du cristallin. Comme la circulation de l’humeur aqueuse dans la pupille est réduite, l’iris devient bombé en antérieur ce qui finit par obstruer le trabéculum.
À ce moment, la tension intraoculaire augmente brusquement provoquant ainsi une crise de glaucome aigu. La tension intraoculaire peut monter jusqu’à 40 ou 50 mmHg, ce qui cause:
- une mydriase,
- des céphalées,
- des nausées et des vomissements.
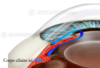
Comment distinguer une uvéite aiguë d’une crise de glaucome aigu?
Il suffit simplement de regarder la pupille. Un oeil en uvéite aiguë est un oeil douloureux et rouge habituellement en miosis.
Par contre, un oeil en glaucome aigu est un oeil rouge et douloureux en mydriase.

Pourquoi une crise de glaucome aigu cause un oedème de la cornée?
La surface interne de la cornée est tapissée d’une couche de cellules dites endothéliales. La responsabilité de ces cellules endothéliales est de pomper l’humeur aqueuse de la cornée vers la chambre antérieure pour maintenir la clarté de la cornée.
Certains auteurs ont fait l’analogie entre la cornée à un bateau avec une fuite chronique et des cellules endothéliales qui travaillent en quelque sorte comme une pompe pour vider la cornée de l’humeur aqueuse.
Dans le contexte d’une crise de glaucome aigu, la tension très élevée dans la chambre antérieure force une grande quantité d’humeur aqueuse vers la cornée. Les cellules endothéliales sont incapables de compenser pour l’influx massif d’humeur aqueuse et la cornée va alors enfler, créant un épaississement de la cornée (oedème cornéen).
La cornée devient grise de façon diffuse et les patients se plaignent de halo autour des lumières qui sont causés par une diffraction de la lumière à travers les cellules cornéennes oedématiées.
Pourquoi une crise de glaucome aigu provoque des nausées et des vomissements?
Les effets systémiques d’une crise de glaucome sont reliés à une réaction vasovagale. La sensibilité de l’oeil est innervée par la première branche du nerf trijumeau et de façon plus précise la branche naso-ciliaire de la branche ophtalmique du 5e nerf crânien.
Curieusement, il semble y avoir des connexions entre le nerf trijumeau et le 10e nerf crânien (le nerf vague). Ainsi, une stimulation importante des nerfs sensitifs du nerf trijumeau semble stimuler également le nerf vague qui provoque ainsi des symptômes de nausée, de la bradycardie et parfois des vomissements.
Est-ce qu’une tension intraoculaire élevée cause une distension de l’oeil ?
Chez les très jeunes enfants : oui. Chez les adultes : non.
Chez l’adulte, la sclère a une grande rigidité qui empêche toute distension du globe oculaire même dans le contexte d’une tension intraoculaire très élevée.
Toutefois, chez les très jeunes enfants, il y a une pauvre rigidité sclérale et dans le contexte d’un glaucome congénital, il y a une augmentation de volume de l’oeil. Le glaucome congénital peut se manifester par une augmentation du diamètre du globe, ainsi qu’une augmentation du diamètre cornéen connue sous le terme buphtalmie (oeil de boeuf).

Qu’est-ce que le glaucome chronique?
Le glaucome chronique à angle ouvert est un déséquilibre entre la sécrétion de l’humeur aqueuse et l’excrétion de l’humeur aqueuse. Ce déséquilibre cause une neuropathie optique progressive, irréversible, caractérisée par des changements typiques du nerf optique et des champs visuels.
Cette maladie est sournoise et silencieuse, car elle ne présente pas de symptômes dans les stades précoces de la maladie. Elle est la forme la plus fréquente de glaucome (50% de toutes les formes de glaucome) et l’une des causes les plus fréquentes de cécité que l’on peut heureusement prévenir. La prévalence est de 2% de la population à partir de 40 ans, mais augmente à chaque décade pour atteindre 25% à 85 ans.
Quelle est la différence entre un glaucome à angle ouvert et à angle fermé?
Un glaucome à angle fermé est causé par une obstruction du trabéculum par un repli de l’iris que l’on retrouve habituellement chez les gens hypermétropes.
Un glaucome à angle ouvert survient généralement chez les personnes âgées où il y a une résistance à l’écoulement de l’humeur aqueuse dans le trabéculum.
Un autre type de glaucome un peu inhabituel est relié à une augmentation de la circulation épisclérale. Comme l’humeur aqueuse se draine par les vaisseaux épiscléraux, toute augmentation de la tension épisclérale nuit au drainage normal. Tel est le cas dans la maladie Sturge-Weber et également dans le contexte de fistules carotidocaverneuses.
Comment distinguer un glaucome à angle fermé d’un glaucome à angle ouvert?
Il suffit d’inspecter visuellement l’angle irido-cornéen. Cet examen se fait à l’aide d’un appareil qui se nomme un gonioscope. Après avoir anesthésié la surface cornéenne par une goutte d’anesthésie topique (Alcaine ou tétracaïne), on place une lentille dite gonioscope sur la surface de l’oeil et ainsi on peut visualiser si le trabéculum est obstrué ou non par l’iris.

Quels sont les facteurs de risque pour le glaucome ?
- Âge ;
- Race noire
- Histoire familiale ;
- Tension intra-oculaire élevée
- Hypermétropie (pour des cas de glaucome à angle fermé);
- Myopie (facteur de risque pour glaucome à angle ouvert) ;
- Corticothérapie chronique.
Toute prise de corticostéroïdes (per os, inhalation, crème autour des yeux, topique) peut potentiellement aggraver le glaucome chronique à angle ouvert en diminuant l’excrétion de l’humeur aqueuse.
L’âge représente un facteur de risque majeur pour le glaucome. La grande majorité des cas de glaucome touchent les personnes âgées, même si des glaucomes juvéniles et congénitaux sont également décrits. Les bébés avec un glaucome se présentent habituellement avec une buphtalmie, une photophobie et une diminution de la transparence cornéenne.
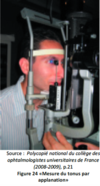
Comment mesurer la tension intraoculaire ?
La technique la plus standard se nomme applanation par le tonomètre de Goldman. Il s’agit d’un appareil fixé à la lampe à fente qui vient en contact avec la cornée. Cette technique exige une bonne collaboration de la part du patient, de même qu’une anesthésie topique. Elle mesure la résistance d’indentation de la cornée qui est reliée à la tension intraoculaire.
Une autre technique d’applanation pour mesurer la tension intraoculaire se nomme un Tono-Pen, qui peut se faire en position assise ou couchée et qui s’avère utile chez les patients avec moins de collaboration tels que les enfants et les patients avec démence.
La technique qui utilise le tonomètre de Schiötz que l’on retrouve habituellement dans les urgences est une technique essentiellement désuète et peu précise.
Dans les cliniques d’optométrie, on utilise souvent un jet d’air pour mesurer la tension intraoculaire. Comme il n’y a aucun contact direct avec la cornée, on pourrait mesurer la tension intraoculaire sans goutte anesthésiante, mais cette technique est un peu moins précise que par applanation de Goldman.
Quelle est l’influence de l’épaisseur cornéenne sur la pression intraoculaire ?
Idéalement, pour mesurer la pression dans la chambre antérieure, il faudrait placer une aiguille dans la chambre antérieure connectée à un manomètre. Évidemment, cette technique est invasive et donc tous les moyens standards pour mesurer la tension intraoculaire sont basés sur une mesure de la rigidité cornéenne.
Cependant, cette mesure est influencée non seulement par la tension intraoculaire, mais également par l’épaisseur cornéenne. La cornée standard a une épaisseur centrale de 550 microns, mais si de façon congénitale une cornée est plus épaisse, disons 600 microns, la mesure de la tension intraoculaire est faussement élevée. Par contre, un patient avec une cornée mince, disons à 500 microns, va avoir une pression faussement basse.
On utilise donc un appareil qui se nomme le pachymètre pour mesurer l’épaisseur cornéenne.

Pourquoi une augmentation de la tension intraoculaire cause des dommages au niveau du nerf optique ?
Il est bien connu qu’une augmentation de la tension intraoculaire cause une excavation progressive au niveau du centre du nerf optique. Cette excavation est généralement plus prononcée sur le plan vertical car les axones inférieurs et supérieurs semblent plus sensibles à la tension intraoculaire.
Deux hypothèses principales peuvent expliquer cette excavation progressive avec perte axonale: vasculaire et mécanique.
- Une augmentation de la tension intraoculaire pourrait causer une compression des capillaires qui nourrissent les axones, ainsi le glaucome pourrait représenter un phénomène ischémique chronique progressif.
- Une deuxième hypothèse serait de l’ordre mécanique : que la tension intraoculaire chronique comprime les axones à leur sortie au niveau de la lame criblée.
Comment traiter le glaucome ?
Quel que soit le type de glaucome, le traitement comprend toujours une réduction de la tension intraoculaire. Le traitement vise à diminuer la pression intra-oculaire soit en diminuant la sécrétion de l’humeur aqueuse, soit en augmentant l’excrétion de l’humeur aqueuse.
Ceci comprend :
a. Traitement médical avec des gouttes ou des comprimés ;
b. Traitement au laser ;
c. Chirurgie.
Le type de traitement dépend évidemment du type de glaucome. Dans le contexte d’un glaucome aigu à angle fermé, on procède en urgence à une iridotomie. Comme il y a un bloc pupillaire qui empêche la circulation de l’humeur aqueuse entre la chambre postérieure et antérieure, une iridotomie au laser crée un trou dans l’iris qui permet la sortie de l’humeur aqueuse à travers l’iris, créant ainsi un « bypass».
Pour des cas de glaucome à angle ouvert, le traitement initial comprend un traitement médical avec des gouttes oculaires. Tous ces médicaments topiques ont des effets indésirables plus ou moins incommodants pour les patients, de la simple hyperhémie à la réaction allergique nécessitant l’arrêt de la médication.
1- Bêta-bloquants topiques
2- Alpha-agonistes
3- Inhibiteurs de l’anhydrase carbonique
4- Analogues des prostaglandines.
Comment choisit-on le type de goute médicamenteuse à donner à notre patient glaucomateux?
On choisit ces gouttes selon les effets secondaires pour chaque patient. Par exemple, pour les patients connus pour bronchite chronique, les bêta-bloquants topiques sont évidemment contre-indiqués.
Les prostaglandines sont très efficaces pour baisser la tension intraoculaire mais pourraient être pro-inflammatoires et donc sont contre-indiquées chez les patients avec un glaucome inflammatoire tel qu’une uvéite hypertensive. De plus, les prostaglandines pourraient causer des contractions utérines et elles sont donc contre-indiquées chez les patientes enceintes.
L’effet secondaire intéressant des prostaglandines est une hyperpigmentation des cils. En médecine esthétique, il existe un nouveau mascara fait à partir d’une prostaglandine qui a pour but d’augmenter la longueur et la pigmentation des cils. Ce mascara est identique au médicament utilisé pour traiter le glaucome.
Les alpha-agonistes peuvent entraîner des effets secondaires systémiques tels la somnolence et confusion. De plus, ils sont souvent impliqués dans les allergies médicamenteuses.
Ce qui est impératif de retenir, ce sont les effets secondaires des BETABLOQUEURS (Bétagan, Bétoptic, Timoptic). Cette classe de médicaments antiglaucomateux :
- exacerbe la MPOC,
- cause de la bradycardie,
- la dépression,
- de l’impuissance.
On peut aussi utiliser le laser ou la chx pr le tx du glaucome. En quoi est-ce que cela consiste?
Laser
Dans le contexte d’un glaucome à angle fermé, on procède à une iridotomie. Pour des glaucomes à angle ouvert, l’application de laser directement au niveau du trabéculum pourrait améliorer la tension intraoculaire (trabéculoplastie au laser). Un troisième type de laser dit cyclo-photoablation au laser diode détruit une partie du corps ciliaire à travers la sclère et ainsi réduit la sécrétion d’humeur aqueuse.
Chirurgie
Il y a plusieurs types de chirurgie qui existent pour abaisser la tension intraoculaire. Généralement, ces chirurgies créent une fuite contrôlée d’humeur aqueuse de la chambre antérieure vers l’espace sousconjonctival.
Qu’est-ce que la cataracte?
Le terme cataracte décrit une opacification progressive du cristallin. La cataracte représente la cause de cécité réversible la plus fréquente dans le monde. En Amérique du Nord, il s’agit de l’intervention chirurgicale la plus fréquente et cela fait en sorte qu’il y a peu de patients qui souffrent de cécité par cataracte au Canada.
L’incidence des cataractes augmente grandement avec l’âge et touche environ 70 % des patients de 75 ans et plus. Actuellement, à l’Hôpital du Saint-Sacrement, il y a quatre salles opératoires, tous les jours, consacrées uniquement à la chirurgie de cataracte.
La cataracte dite sénile est le plus souvent causée par une oxydation des protéines du cristallin. On la retrouve chez 15% des personnes âgées de 60 ans et plus de 60% chez les 75 ans et plus.

Quelle est la pathophysiologie de la cataracte?
Le cristallin sert à faire la mise au point des images sur la surface rétinienne. Il est suspendu par des filaments microscopiques dits zonules qui sont contrôlés comme une marionnette par le corps ciliaire. Une contraction du corps ciliaire relâche la traction zonulaire et permet ainsi au cristallin de devenir plus bombé, ce qui permet l’accommodation et la mise au point pour un objet de proche.
Le cristallin lui-même n’a aucune innervation et une chirurgie de cataracte peut se faire facilement sous anesthésie topique au niveau de la cornée. Le cristallin ne possède pas non plus de vaisseaux sanguins et ses besoins métaboliques proviennent de l’humeur aqueuse et par le vitré.
Un cristallin normal a une croissance progressive tout au cours de la vie. Les cellules épithéliales continuent à produire de nouvelles fibres corticales qui augmentent le diamètre antéro-postérieur du cristallin. Un cristallin normal contient environ 35 % de protéines et, avec l’âge, le pourcentage de protéines insolubles augmente, ce qui cause le développement d’une cataracte.
La transparence du cristallin est attribuable à un alignement parfait des molécules. Ces molécules de protéines solubles deviennent progressivement des protéines insolubles et il y a une perte de cet alignement parfaitement parallèle qui mène à une perte de transparence du cristallin.. Une cataracte décrit une opacification ou un changement de coloration du cristallin.
La classification standard pour une cataracte est anatomique selon la zone atteinte. Le cristallin devient de plus en plus opaque (cataracte) et également de plus en plus épais.

Quelles sont les différentes étiologies de la cataracte?
En termes d’étiologie, la cause la plus fréquente est reliée à l’âge.
D’autres facteurs peuvent provoquer le développement d’une cataracte :
- trauma (contusion, traumatisme perforant),
- inflammation (uvéite chronique),
- carence nutritionnelle,
- toxicité médicamenteuse telle que corticothérapie ou radiothérapie,
- problèmes métaboliques (diabète),
- cataracte congénitale (Rubéole, Syphilis, CMV, HSV).
Quelles sont les différentes classifications de la cataracte?
- Anterior cortical cataract
- Anterior polar cataract
- Anterior subcapsular cataract
- Nuclear cataract (chez personnes agées)
- Posterior cortical cataract
- Posterior polar cataract (congénital)
- Posterior subcapsular cataract (diabète,stéroides)

Quels sont les facteurs précipitants de la cataracte?
On reconnaît des facteurs précipitants à la formation de cataracte tels que:
- le tabagisme,
- l’alcool,
- une mauvaise diète,
- le diabète,
- les interventions chirurgicales intra-oculaires,
- les rayons UV.
Quels sont les sx principaux de la cataracte?
- Perte visuelle ;
- Éblouissement ;
- Diplopie monoculaire ;
- Myopisation;
- Difficulté à lire;
- Halos autour des lumières le soir;
- Diminution de la vision des couleurs;
- Photophobie.
Dans la majorité des cas, les 2 yeux sont atteints mais de façon asymétrique. La cataracte sénile se développe habituellement sur plusieurs années.
Par ailleurs, l’épaississement progressif du cristallin pousse l’iris vers la cornée et chez certains individus prédisposés, surtout les hypermétropes, l’iris peut bloquer complètement le drainage de l’humeur aqueuse provoquant ainsi une crise de glaucome aiguë.
Comment dépister une cataracte ?
L’investigation pour cataracte comprend la mesure de l’acuité visuelle et l’examen direct du cristallin à la lampe à fente. Le cristallin est nettement mieux visualisé après l’application de gouttes pour dilater l’iris.
Quels sont les différents types de cataracte?
Sous capsulaire : diabétique et corticostéroïdes (ex: pts qui ont eu de la chimio pis qui ont du prendre de la cortisone à haute dose)
Le plus important c la nucléaire pis le sous-capsulaire

Quel est le tx de la cataracte?
À l’heure actuelle, le seul traitement pour la cataracte est chirurgical. Il s’agit d’une aspiration du cristallin qui est remplacé par une lentille intraoculaire.
Comme la cataracte représente un problème majeur en termes de santé publique internationale, il y a beaucoup de recherches consacrées à la prévention et au traitement médical. À l’heure actuelle, il n’y a aucun médicament ni goutte topique qui pourrait réduire la progression d’une cataracte.
On procède à l’extraction du cristallin à l’intérieur de son enveloppe par phaco-émulsification et insertion d’une lentille intra-oculaire. L’extraction de la cataracte ne se fait pas à l’aide du LASER.
En quoi consiste le tx post-opératoire des cataractes?
- Antibiotiques (Quinolones) topiques pendant 1 semaine
- Corticostéroides topiques pendant 3-4 semaines
- AINS topiques pendant 2-4 semaines (optionnel chez patients prédisposés à l’oedème maculaire kystique)
Pourquoi faut-il placer une lentille dans l’oeil lors d’une chirurgie de cataracte ?
Le cristallin sert à faire la mise au point et est responsable pour environ 1/3 de la force réfractive de l’oeil. Sans cristallin, l’oeil a une hypermétropie sévère. Il y a une trentaine d’années, on avait tendance à enlever le cristallin sans implantation d’une lentille intraoculaire.
Ces patients étaient ainsi aphaques (aphaquie = absence de cristallin) et étaient obligés de porter des verres correcteurs avec une hypermétropie très importante de l’ordre de 12 dioptries. On reconnaît facilement ces patients par des lunettes en « forme de fond de bouteille ».
Pour les patients opérés pour cataracte, qu’est-ce qui se passe avec l’accommodation ?
On implante une lentille intraoculaire faite en silicone ou en acrylique. Même si le corps ciliaire et les zonules continuent de bouger après la chirurgie, une lentille en plastique bouge très peu et il y a une perte irréversible de l’accommodation. Donc, une chirurgie de cataracte fournit une relativement bonne vision de loin, mais le patient est obligé de porter des verres correcteurs pour la vision de près.
Très récemment, il y a eu introduction sur le marché de nouvelles lentilles qui sont un peu malléables. Ces lentilles peuvent changer un peu la position antéro-postérieure lors de l’accommodation et pourraient préserver un peu l’accommodation naturelle de l’oeil.
Quelles sont les complications possibles lors d’une chirurgie des cataractes ?
La complication la plus redoutable est une infection massive de l’intérieur de l’oeil dite endophtalmie. Il s’agit d’une infection généralement bactérienne à Gram positif avec une atteinte du vitré de même que de l’humeur aqueuse. De façon classique, un patient avec une endophtalmie se présente avec un niveau de pus dans la chambre antérieure (hypopyon).
D’autres complications de chirurgies de cataracte comprennent :
a. Luxation de la lentille intraoculaire ;
b. Décollement rétinien ;
c. OEdème maculaire.
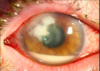
Quelle est la fréquence de l’endophtalmie ainsi que ses sx?
Fréquence
- 1/1000
- Plus fréquente chez la personne âgée de plus de 80 ans
- Plus fréquente après une cataracte secondaire à un traumatisme
- Plus fréquente lorsque complication per-opératoire (bris capsulaire, perte vitré)
Symptomes
- Douleur intense
- Baisse d’acuité visuelle quelques jours (ad 7 jours) après la chirurgie de la cataracte
Quel est le tx de l’endophtalmie?
- Antibiothérapie intra-vitréen (pas topique la, vrm DANS le vitré)
- Antibiotiques contre Gram+ et Gram – (gram – surtout post trauma)
- Antibiothérapie topique gouttes fortifiées
- Antibiothérapie systémique ?
- Fluoroquinolone de 4eme génération
- Vitrectomie qd la vision est vrm basse et que les injections étaient pas efficace
- Exérèse de la lentille intra-oculaire
Qu’est-ce que l’oedème maculaire kystique et quel en est le tx?
Ca arrive ds environ 1% des cas. Le tx est des AINS topiques et cortisostéroides topiques

Quels sont les facteurs de risque du syndrome de l’oeil sec?
Plusieurs facteurs peuvent provoquer le syndrome de l’oeil sec:
- l’âge,
- la ménopause,
- les carences vitaminiques telle l’hypovitaminose A,
- les médicaments (anxiolytiques, anticholinergiques, antihistaminiques, phénothiazines, bêta-bloqueurs, contraceptifs oraux, diurétiques),
- les milieux surchauffés ou climatisés,
- une longue exposition au soleil et au vent,
- le travail prolongé devant un écran d’ordinateur ou la lecture prolongée.
Quels sont les sx du syndrome de l’oeil sec?
Avec l’âge, il y a une diminution du volume et de l’efficacité des larmes. La personne âgée se plaint de sensation de brûlure, de sécheresse, de corps étranger et parfois d’accumulation de mucus. De façon surprenante, un larmoiement paradoxal peut être un symptôme d’oeil sec.
La sécrétion conjonctivale de base diminue, ce qui se manifeste par une sécheresse conjonctivale nocturne. L’irritation qui s’ensuit se traduit par un larmoiement prédominant au froid, au vent, à la fumée, à la sécheresse de l’atmosphère.
La blépharite chronique (inflammation chronique du rebord des paupières), très fréquente chez les personnes âgées, est souvent associée au syndrome de l’oeil sec. Le staphylocoque est la bactérie responsable de la blépharoconjonctivite chronique. La prévention et le traitement consistent en la toilette quotidienne des paupières avec de l’eau chaude.

Quel est le tx du syndrome des yeux secs?
Il est impératif de répéter aux personnes âgées que la sécheresse oculaire ne se guérit pas mais qu’elle peut être aisément soulagée. La prescription de larmes artificielles est suffisante dans bien des cas. La posologie varie selon les symptômes, de 2 fois à de nombreuses fois par jour. Il faut aussi boire beaucoup d’eau et se nettoyer les yeux à l’eau froide.
Il faut éviter les bains d’yeux qui se vendent en pharmacie, car ils détruisent les substances naturelles lubrifiantes, augmentant ainsi l’irritation et diminuant les défenses de l’oeil contre les bactéries. Il est conseillé d’éviter Murine et Visine, car ces deux médicaments contiennent des agents vasoconstricteurs qui vont causer, après quelques jours d’utilisation, une hyperhémie rebond à l’arrêt du médicament.
Dans les syndromes de maladie de la surface oculaire sévère, il faut privilégier les larmes artificielles sans agent de conservation. On peut aussi utiliser des clous méatiques qui obstruent le punctum de la paupière, augmentant ainsi le temps de contact des larmes sur la cornée.
Des dérivés de l’acétylcholine peuvent aussi être utilisés en comprimés pour augmenter la sécrétion d’humeur aqueuse mais ils provoquent plusieurs effets secondaires systémiques tels la sudation et diarrhée.
Enfin, puisque le syndrôme de l’oeil sec est aussi causé par une inflammation chronique, l’utilisation de cyclosporine topique (anti-inflammatoire) peut améliorer la symptômatologie de l’oeil sec.
Quels sont les changements qu’on peut voir au niveau des paupières avec le vieillissement?
Il y a un grand nombre de changements ophtalmologiques qui surviennent avec le vieillissement. Avec l’âge, il y a une perte progressive de l’élasticité cutanée, la peau et les tendons cèdent à la gravité et on note une ptose progressive des sourcils.
L’aponévrose du releveur s’étire progressivement et peut reculer de son insertion, ce qui provoque une ptose palpébrale progressive.
Les ligaments aux canthus interne et externe qui tiennent la paupière inférieure en place deviennent progressivement plus lâches causant soit un ectropion ou entropion.
Qu’est-ce que la ptose sénile?
La forme la plus fréquente de ptose acquise. Les deux paupières supérieures sont atteintes et cette condition est due à une dégénérescence de l’aponévrose du releveur palpébral.
Traitement : Cure chirurgicale quand l’axe visuel est touché ou lorsqu’il y a amputation du champ visuel.
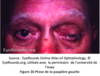
Qu’est-ce que l’ectropion sénile?
Il s’agit d’une éversion de la paupière inférieure. Cette condition est causée par une faiblesse des rétracteurs des paupières, du muscle orbitaire et des tendons du canthus. Elle peut entraîner des kératites d’exposition, des hypertrophies de la conjonctive et de l’épiphora.
En attendant le traitement chirurgical, la lubrification de la cornée avec un onguent ophtalmique est nécessaire et prophylactique.

Qu’est-ce que l’entropion sénile?
Inversion de la paupière inférieure. Cette condition peut causer les mêmes changements dégénératifs que dans l’ectropion. Elle peut entraîner une kératite et même une ulcération de la cornée.
Traitement : chirurgie et lubrification avec onguent ophtalmique.

Qu’est-ce que le trichiasis?
Condition acquise (avec ou sans entropion) dans laquelle les cils sont dirigés postérieurement vers le globe oculaire. Elle peut être accompagnée de blépharoconjonctivite, conjonctivite cicatricielle et peut même conduire à l’ulcération de la cornée.
Traitement : exérèse des cils.

Qu’est-ce qu’un épithélioma des glandes sébacées?
Toute récidive de chalazion après un traitement chirurgical initial doit évoquer la possibilité d’un diagnostic d’épithélioma des glandes sébacées. Cette tumeur plutôt rare mais très maligne se développe à partir des glandes sébacées des cils, de la caroncule et des paupières.
L’épithélioma des glandes sébacées se propage localement, produit des métastases et envahit l’orbite très fréquemment. Une perte des cils autour de la lésion est assez caractéristique.
Traitement : excision chirurgicale extensive avec ou sans radiothérapie.
Qu’est-ce qu’un épithélioma basocellulaire?
Cette tumeur est de loin la tumeur maligne des paupières la plus fréquente (85 à 90% des lésions malignes palpébrales). Elle se développe à partir des zones exposées au soleil de la paupière inférieure et du canthus interne.
La plupart des épithéliomas basocellulaires sont nodulaires, avec une surface perlée reposant sur une base indurée entourée de vaisseaux télangiectasiques. Le fond de l’ulcération saigne au moindre contact.
L’envahissement se fait en surface et en profondeur et sa malignité est purement locale et ne s’accompagne pratiquement jamais de métastases.
L’âge moyen est de 65 ans, mais la fréquence d’apparition est telle qu’à partir de 50 ans, toute tumeur palpébrale doit être considérée comme un épithélioma jusqu’à preuve du contraire. Un épithélioma basocellulaire traité a un excellent pronostic.
Traitement : excision chirurgicale.
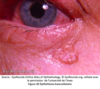
Qu’est-ce que le dermatochalasis?
La peau des paupières supérieures est redondante (pseudoptose), la prédisposition est familiale et cette condition peut être accompagnée de ptose sénile et de hernie graisseuse.
Le traitement est chirurgical: blépharoplastie (enlever de la paupière).

Qu’est-ce que le larmoiement?
Le larmoiement est un afflux exagéré de larmes (épiphora). Plusieurs conditions pathologiques peuvent entraîner un larmoiement réflexe: corps étranger cornéen, ulcère cornéen, trichiasis, entropion, ectropion et une obstruction complète ou non du système lacrymal excrétoire.
Diverses procédures chirurgicales peuvent être faites: dilatation du punctum, dacryocystorhinostomie, etc.
Comment devrait-on se comporter avec un semi-voyant?
- Parler naturellement, sans retirer de la conversation les expressions « aveugle », « voir », etc.
- En rencontrant un handicapé visuel, s’identifier en donnant son nom, serrant la main, ne laissant surtout pas sa main chercher la nôtre en vain. Une voix aimable et une poignée de main chaleureuse font vite tomber les barrières.
- Répondre aux questions posées avec des mots clairs et précis. Les gestes indicatifs sont inutiles.
- S’adresser directement à l’handicapé visuel, non pas à une tierce personne.
- Ne pas élever la voix en parlant: il ne voit pas…mais il entend.
- En le quittant, saluer toujours pour bien marquer son départ.
- Quand un handicapé visuel a besoin d’aide, lui offrir le bras. Ne pas agripper le sien. En le guidant, se tenir un demi-pas en avant de lui.
- En entrant dans une pièce, en donner les dimensions, le nombre de personnes présentes et indiquer où se trouvent les objets familiers (verres, lampes, etc.)
- À table, demeurer naturel afin qu’il participe à la conversation. Au restaurant, dire le menu et laisser l’handicapé visuel donner sa commande lui-même. Indiquer la position des mets dans l’assiette dans le sens des aiguilles d’une montre. Indiquer la place des ustensiles, des verres, etc. de la même façon. Offrir à servir le sucre, la crème, les sauces, etc. Si des aliments glissent sur la nappe, le dire naturellement pour qu’il puisse les ramasser lui-même.


