Cours 4 : Principes de base des fractures Flashcards
Décrire : Fracture (4)
- est définie comme le bris de continuité de l’os métaboliquement actif, impliquant la moelle osseuse, le périoste et les tissus mous adjacents.
- Il est important de prendre en considération l’importance du traumatisme subit par les tissus mous lors d’une fracture.
- Le traitement de la fracture est d’ailleurs grandement influencé par les tissus environnants.
- Plusieurs types de fractures existent
Plusieurs types de fractures existent. Nommez les.(4)
- Fracture traumatique
- Trauma direct
- Trauma indirect
- Avulsion osseuse
- Fracture de stress
- Fracture pathologique
- Fracture en bois-vert
Décrire trauma direct (fracture traumatique) et nommez des exemples
- Entraîne une fracture transverse
- Exemple :
- Nightstick fracture du cubitus
- Coup de bâton bloqué par avant-bras

Décrire trauma indirect (fracture traumatique) et nommez des exemples
- Entraîne une fracture oblique ou spiralée
- Exemple :
- Fracture du radius distal
- Chute sur la main
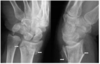
Décrire Avulsion osseuse (fracture traumatique) et nommez des exemples
Exemple :
- Fracture base de phalange moyenne
- Arrachement ligamento-capsulaire

Décrire : Fracture de stress (2)
- Fracture secondaire à un micro-traumatisme répété.
- Fréquente chez les athlètes et les militaires
Décrire : Fracture pathologique (1)
Fracture dans un os avec une condition sous-jacente (néoplasie, maladie de Paget, etc)
Décrire : Fracture en bois-vert (1)
Fracture incomplète survenant chez les enfants
Décrire Classification Salter-Harris des fractures de la plaque de croissance (plaque épiphysaire)
- Type I
- Atteinte isolée de la plaque de croissance
- Type II
- Atteinte métaphysaire et de la plaque de croissance
- Type III
- Atteinte épiphysaire et de la plaque de croissance (intra-articulaire)
- Type IV
- Atteinte métaphysaire, épiphysaire et de la plaque de croissance (intra-articulaire)
- Type V
- Écrasement de la plaque de croissance

Lorsqu’une fracture se présente, il est important d’être capable d’en faire une description radiologique détaillée. Une description systématique devrait inclure les quels éléments? (8)
- Anatomie
- La fracture est décrite en fonction de l’os atteint et de la localisation dans l’os lui-même
- Extension articulaire
- Y a-t-il extension de la fracture dans l’articulation ?
- Y a-t-il un déplacement intra-articulaire ?
- Déplacement
- On décrit toujours la relation du fragment distal par rapport au fragment proximal.
- Quelle est la distance du déplacement ou la perte de contact osseux entre les fragments ?
- Angulation
- La déformation angulaire se décrit également en comparant le fragment distal par rapport au fragment proximal.
- Rotation
- décrite radiologiquement et cliniquement
- Raccourcissement
- La fracture a-t-elle entraîné un raccourcissement du membre ?
- Quelle est l’importance de ce raccourcissement ?
- Fragmentation
- Simple, multifragmentaire (comminutive)
- Atteinte des tissus mous
- ouverte ou fermée ? Y a-t-il de l’air dans les tissus mous sur la radiographie? Y a-t-il une atteinte neurologique ou vasculaire associée ? Y a-t-il un dommage musculaire ou un syndrome compartimental associé ?
- La classification de Gustilo permet de bien différencier les fractures ouvertes
Définir : Diaphyse
partie médiane d’un os long

Définir : Métaphyse
région intermédiaire située entre la diaphyse et l’épiphyse

Définir : Épiphyse
extrémité d’un os long

Définir : Physe (2)
- Région où s’effectue la croissance osseuse
- Présente chez l’enfant seulement
Décrire : Fragmentation simple (1)
fracture transverse avec 2 fragments osseux
Décrire : Multifragmentaire (comminutive)
- fracture complexe impliquant plus de 2 fragments osseux
- Multifragmentaire avec fragment intermédiaire
- Multifragmentaire complexe
Décrire : La classification de Gustilo (3)
- Type I : Plaie propre ≤ 1 cm. Représente un traumatisme à basse énergie.
- Type II : Plaie non contaminée ≥ 1cm sans dommage majeur aux tissus mous. Représente également un traumatisme à basse énergie.
- Type III : Plaie contaminée ≥ 1cm avec dommage majeur aux tissus mous. Représente un traumatisme à haute énergie, résultant en une fracture instable avec degré variable de fragmentation. Les fractures avec ischémie du membre impliqué font également partie de cette catégorie.
Il existe deux mécanismes de guérison osseuse. Nommez les.
soit directe (primaire) ou indirecte (secondaire)
Décrire : La guérison primaire (3)
- consiste à une réparation directe des ostéons et son système haversien par l’action des ostéocytes au site fracturaire.
- On peut le voir dans le traitement de fracture stable et non déplacée et parfois dans les fractures fixées en mode de stabilité absolue avec l’aide de vis inter-fragmentaire et de plaque.
- Dans ce contexte, il n’y a pas de cal osseux visible à la radiographie.
Décrire : La guérison secondaire (3)
- est beaucoup plus fréquente
- consiste à une transformation progressive d’un cal osseux vers une ossification complète.
- La majorité des fractures guérissent via ce mode de guérison peu importe que le traitement soit conservateur ou chirurgical.
Décrire la fracture

- Fracture légèrement oblique du tibia et péroné droit au niveau de la jonction du tiers proximal et moyen.
- Déplacement latéral de 50% du tibia.
- Angulation en varus du péroné avec perte de contact osseux
Décrire la fracture

- Fracture comminutive du fémur gauche au niveau de la diaphyse.
- Angulation en varus
Décrire la fracture

Fracture bimalléolaire (externe et interne) de la cheville droite avec luxation tibio-astragalienne médiale
Décrire la fracture

- Fracture comminutive extra-articulaire de la métaphyse proximale de l’humérus gauche avec déplacement en valgus.
- Arrachement osseux de la grosse tubérosité















